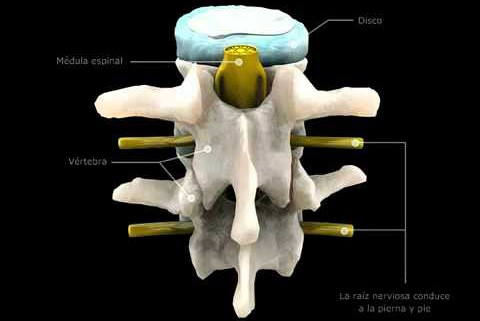
¿Qué es un lumbago?
Un lumbago es un dolor en la zona lumbar. Puede ser de origen muscular, lo más frecuente, o discogénico. O puede ser un dolor referido, es decir, causado por otra enfermedad.
¿Qué es una ciática?
Una ciática es un dolor irradiado por el trayecto del nervio ciático, es decir, es un dolor que afecta a un territorio inervado por el nervio ciático.
¿Qué es una lumbociática?
Es la combinación de dolor ciático y lumbar.
¿Qué es el nervio ciático?
El nervio ciático es el principal nervio implicado en recoger la sensibilidad de las piernas y en su movilidad. Está formado por la unión de las raíces L4, L5, S1 y S2. Pueden tener más información en el enlace: https://es.wikipedia.org/wiki/Nervio_isquiático.
¿Cuál es la causa de los lumbagos?
Los lumbagos pueden tener múltiples causas. Las más frecuentes son musculares. Pero también puede ser secundario a pequeñas lesiones discales (roturas del anillo fibroso). Los lumbagos, pueden ser secundarios también a enfermedades más graves, como fracturas vertebrales, lesiones renales, infecciones, etc. Por eso es necesario conocer las señales de alarma.
¿Qué importancia tienen estas señales de alarma?
Hay que entender que estas señales de alarma deben hacer pensar al médico que la causa del dolor debe ser investigada y no debe caer en simplificar el dolor lumbar o ciático. La presencia de estas señales de alarma no implica gravedad, sino que se deben realizar pruebas diagnósticas que determinen el origen del dolor.
¿Qué pruebas se realizan?
La prueba más importante si se sospecha un problema lumbar es una Resonancia Magnética. Es una prueba que no implica riesgo en absoluto al paciente, ya que no utiliza radiaciones ionizantes. Sólo está contraindicada durante los dos primeros meses del embarazo y en pacientes portadores de marcapasos.
En caso de claustrofobia se pueden realizar estudios en Resonancias Magnéticas Abiertas o con sedación.
¿Cuándo se aconseja un tratamiento quirúrgico de una hernia discal lumbar?
De manera urgente cuando el paciente tenga pérdida de fuerza completa o incontinencia de esfínteres o alteración de sensibilidad perigenital (síndrome de cola de caballo, http://www.neurowikia.es/content/sindrome-de-cono-medular-espinal-y-cola-de-caballo)
De manera programada cuando el paciente mantenga un dolor ciático que dure más de 4-6 semanas y en los estudios de imagen se aprecie una hernia discal lumbar.
¿Deben ser operadas todas las hernias de disco?
En absoluto. La presencia de hernias discales o de degeneraciones discales es muy frecuente y no implica tratamiento ni seguimiento alguno. Sólo deben ser intervenidas aquellas que sean sintomáticas. Y sólo si estos síntomas no responden a un tratamiento conservador en un periodo razonable.
¿Cuál es mejor tratamiento de una hernia discal lumbar sintomática?
Sin duda alguna, el tratamiento quirúrgico, consistente en una discectomía, ya sea tubular (MIS), con la ayuda del microscopio quirúrgico (microdiscectomía) o endoscópica. Sólo en casos muy concretos (recidivas, hernias discales muy laterales o de muy gran tamaño, y en aquellos casos en los que exista una inestabilidad lumbar demostrada) se puede considerar realizar una artrodesis instrumentada mediante tornillos.
¿Son útiles las técnicas percutáneas?
Las técnicas percutáneas (discectomías percutáneas, discoplastias con láser o radiofrecuencia, inyección de diferentes sustancias dentro del disco, ozonoterapia, etc) así como la inyección epidural de esteroides tienen muchos más riesgos que beneficios y son terapias sin base científica alguna.
¿Porqué hay pacientes que mejoran con estas técnicas percutáneas?
Por la misma razón que hay que esperar entre 4 y 6 semanas antes de proponer una intervención quirúrgica: porque más del 90% de los pacientes con hernias discales y ciáticas dolorosas mejoran espontáneamente en un periodo de 4-6 semanas, hayan realizado algún tratamiento percutáneo o no.